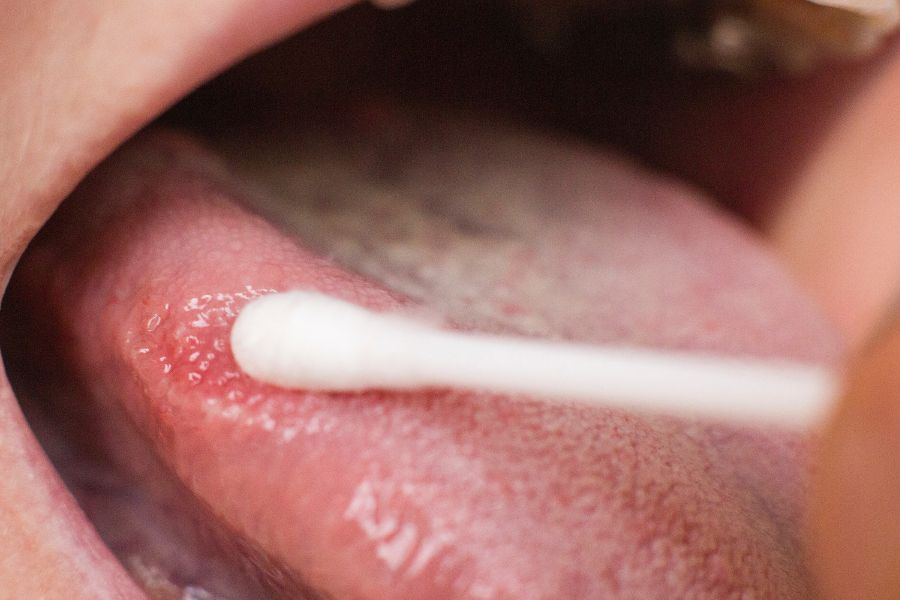
La candida orale, o mughetto, è l’infezione fungina, che scaturisce dalla crescita incontrollata, a livello del cavo orale e/o della gola, del fungo Candida Albicans. Alla base del proliferare di questo lievito, le cui caratteristiche e classificazioni abbiamo visto ampiamente nei post precedenti, vi è un abbassamento delle difese immunitarie.
Cos’è la candidosi orale
Tale abbassamento può avere varie cause:
- l’uso di antibiotici
- immunodepressione
- diabete mellito
- uso di corticosteroidi in aerosol per un tempo prolungato
- xerostomia (salivazione scarsa)
- protesi dentarie
- carenze vitaminiche da cattiva alimentazione
- il fumo delle sigarette.
Quella che possiamo facilmente osservare ad un esame obbiettivo è la formazione di una patina bianca sulla lingua e sulle mucose spesso accompagnata, negli stadi più avanzati, da ulcerazioni e ferite.
La persona che presenta tale manifestazione lamenta, soprattutto negli stadi più avanzati, dolorabilità e bruciore, difficoltà a mangiare e deglutire e alterazione del gusto.
Nei rari casi in cui l’esame obbiettivo non si mostra sufficiente si ricorre ad analisi strumentale con tampone oro-faringeo. La presenza di candida orale impone il ricorso a una terapia farmacologica a base di antimicotici.
È contagiosa?
La candida orale è una malattia contagiosa, trasmissibile per contatto diretto con la mucosa infetta (con il bacio) e indiretta. In questo caso capita per lo scambio promiscuo di oggetti che sono stati a contatto con la mucosa dove la Candida ha proliferato. Oppure nell’allattamento al seno sia da madri con una forma di candida al seno o viceversa dal bambino con il classico Mughetto al seno della madre.
Come si trasmette?
Si trasmette con il contatto tra mucose (il bacio, l’allattamento) o per via indiretta venendo a contatto con oggetti a loro volta appartenuti ad una persona infetta.
Si deve comunque tenere conto che la trasmissione della Candida avviene soli in soggetti con difese immunitarie molto basse e difficilmente un soggetto con difese immunitarie nella norma verrà attaccato da questo fungo. Il quale ricordiamo è un normale ospite delle nostre mucose e che prende il sopravvento solo in situazioni predisponenti come quelle ampiamente ripetute.
Tipi di candida orale
Possiamo semplificando individuare 3 tipi di candida orale: la candida orale pseudomembranosa, la candida orale eritematosa (o atrofica) e la candida orale iperplastica.
- La pseudomembranosa (in forma acuta o cronica) è la forma più comune di Candida orale, che si presenta con la classica patina bianca o con delle chiazze bianche, che quando vengono sfregate sotto mostrano delle lesioni rosse spesso sanguinolente. La variante pediatrica viene chiamata Mughetto ed è molto frequente nei neonati che ancora non hanno sviluppato tutte le difese immunitarie necessarie.
- Candida Orale Eritematosa (o Atrofica) in forma acuta e in forma cronica, la candida orale eritematosa si contraddistingue per la presenza, sulla mucosa linguale, palatale e/o orale, di lesioni rosse. È da segnalare che, talvolta, la candida orale eritematosa rappresenta il preludio alla candida orale pseudomembranosa.
- Candida Orale iperplastica è la tipologia di candida orale meno comune. Essa si caratterizza per la presenza, sulla mucosa linguale, palatale e/o orale, di placche o noduli biancastri persistenti e dalla superficie ruvida.
Cause: perché viene la candida in bocca?
La candidosi orale si sviluppa quando il soggetto ha un abbassamento delle difese immunitarie.
Questo abbassamento può verificarsi per assunzione di farmaci che alterano sia le difese immunitarie che l’equilibrio della mucosa orale. Si pensi ad esempio a chi, soffrendo di asma, quotidianamente deve assumere cortisonici in aerosol e/o per mezzo di nebulizzatori orali. Ecco queste sono delle casistiche abbastanza diffuse.
Per il resto possiamo comunque affermare che il passaggio diretto dell’infezione orale non è così scontato ma avviene sempre solo se il soggetto sia predisposto da una condizione di abbassamento delle difese immunitarie.
Fattori predisponenti
I fattori predisponenti sono:
- Uso improprio di antibiotici. L’abuso di antibiotici comporta l’impoverimento di quella componente di flora batterica che ha il compito di controllare la proliferazione di microrganismi come Candida albicans.
- Soffrire di immunodepressione. L’immunodepressione è un problema tipico di chi è affetto da malattie come l’AIDS o il cancro, chi assume farmaci immunosoppressori, chemioterapici o corticosteroidi per via inalatoria, chi si sta sottoponendo alla radioterapia e chi è anziano.
- Soffrire di diabete mellito perché l’elevata quantità di glucosio nel sangue è una fonte di nutrimento che favorisce la moltiplicazione del fungo Candida albicans.
- Presenza di protesi dentaria. Specie se non ben pulite e se usate anche di notte, le protesi dentarie tendono a creare nella bocca un ambiente ideale alla crescita di Candida albicans.
- Xerostomia (o bocca secca). La carenza di saliva priva la bocca di una sostanza ad azione naturalmente protettiva in quanto antimicrobica che preserva da particolari infezioni, compresa la candida orale.
- Cattiva alimentazione. Le carenze dietetiche di ferro, vitamina B12 e/o acido folico, e un’alimentazione ricca di cibi dolci promuovono la candidosi orale.
- Fumo. Non è ancora ben chiaro “come” ma il fumo di sigaretta favorisce la candidosi orale.
Sintomi della candida orale
Dolorabilità della mucosa orale riferita variabilmente dal paziente come un bruciore, fitte più o meno intense sia sotto stimolazione della masticazione sia senza alcuna sollecitazione.
Alterazione del gusto spesso riferito come metallico.
Macchie bianche e/o rosse e patina bianca a ricoprire il palato, la lingua e la mucosa tutta di bocca e gola.
Quali potrebbero essere le complicanze?
In presenza di grave immunodepressione o particolari condizioni come il diabete, anche la candida orale può degenerare in una condizione sistemica: la candidosi invasiva (o candida invasiva).
Quando la candida passa nel sangue “invade” tutto l’organismo. Si parla di fungemia quando il sangue trasporta il fungo e lo diffonde a tutti gli organi del corpo. Quando raggiunge organi importanti, come il cuore (endocardite), il cervello (encefalite), i polmoni (polmonite), il fegato (epatite), gli occhi (endo-oftalmite) o le ossa (osteomielite) la situazione si fa molto grave e può essere fatale per il paziente, pertanto rappresenta un’emergenza medica, a cui bisogna prestare soccorso immediato.
Di contro, come abbiamo più volte rimarcato il concetto, per un adulto in buona salute, un’infezione come la candida orale non rappresenta una condizione particolarmente pericolosa.
Come capire che non si tratta di un’afta?
Le afte sono piccole lesioni della cute. Quando si formano all’interno della bocca, sui tessuti molli della mucosa orale (palato, guance, lingua) o alla base delle gengive, prendono il nome di afte orali (o stomatite aftosa o ulcera aftosa). Appaiono piccole, rotondeggianti e biancastre, circondate tuttavia da un alone rosso. Possono essere molto dolorose, impedendo di mangiare o parlare, ma normalmente guariscono nel giro di una o due settimane. In alcuni soggetti tendono a ricomparire con una certa frequenza (stomatite aftosa recidivante) creando notevole disagio. Le afte non sono contagiose.
La tipica patina biancastra della candidosi non è presente.
Diagnosi
La diagnosi è clinica. Solitamente è sufficiente un buon esame obiettivo ed un’attenta anamnesi del paziente in modo da decifrare le cause scatenanti e i fattori favorenti la condizione in corso.
Si ricorre ad ulteriori indagini come la biopsia del cavo orale, il tampone faringeo, l’endoscopia faringea solo nei casi in cui si sospetta il diffondersi della Candidosi al tratto esofageo.
Terapia per la candida orale
Il primo obiettivo è eliminare la colonia fungina responsabile dell’infezione tramite farmaci anti micotici e poi ovviamente agire sulla pulizia del cavo orale.
I farmaci sono antifungini appartenenti a diverse categorie il cui impiego è solitamente per via orale. La via endovenosa riguarda le infezioni sistemiche più gravi e solitamente si somministrano in regime ospedaliero.
Sicuramente l’utilizzo di fermenti lattici, in particolare di lieviti, come ad esempio il Codex in bustine, aiuta a rispristinare un PH corretto nella bocca che blocca il proliferare della colonia fungina che, trovandosi in un ambiente sfavorevole, regredisce più velocemente.
Sono dei potenziatori durante la terapia farmacologica con antifungini.
Rimedi naturali e prevenzione
Possiamo associare alla cura farmacologica prescritta dal medico alcuni rimedi naturali atti a lenire e disinfettare il cavo orale, questi rimedi lavoreranno in sinergia con i farmaci abbreviando i tempi di recupero.
Come abbiamo accennato nel paragrafo precedente i primi sono i probiotici per il loro contributo di acidificazione delle mucose con conseguente miglioramento della flora batterica.
Il Tea Tree Oil e l’estratto di semi di pompelmo miscelati insieme hanno proprietà naturalmente antimicotiche e antibatteriche. Tornano utili per fare per fare sciacqui e gargarismi. Oppure utilizzandone poche gocce diluite in poca acqua si possono effettuare dei lavaggi delle gengive, della lingua e del cavo orale. Per ovviare al sapore poco piacevole possiamo aggiungere qualche goccia di limone spremuto.
Sale e aceto miscelati insieme in un bicchiere di acqua hanno un’azione essenzialmente cicatrizzante e disinfettante, senza proprietà antifungine. L’azione è un po’ caustica sulla mucosa orale, bisogna sempre fare attenzione quando vogliamo attuare un rimedio naturale, perché spesso be sottovalutiamo la pericolosità.
Poi abbiamo la mirra che è una resina antisettica dalle proprietà cicatrizzanti. Vanta proprietà antimicotiche ed è indicata in caso di stomatiti, afte, candidosi del cavo orale, mal di gola, gengiviti e piorree. Possiamo reperirla facilmente in erboristeria. Non presenta controindicazioni e può essere utilizzata più volte al giorno. Qualora non si riuscisse a trovare il collutorio è possibile utilizzare l’olio essenziale: 5 gocce in poca acqua con l’avvertenza di non deglutirlo, perché gli oli essenziali possono essere irritanti.
Cosa mangiare quando si ha la candidosi orale?
Sicuramente consumare poco zucchero.
Sappiamo che la candida è un parassita opportunista che può causare infezioni della pelle, del cavo orale prendendo il nome di mughetto o, più comunemente, infezioni vaginali come la Candida vaginale.
Attraverso il cibo la candida, essendo un fungo, cerca un nutrimento, gli zuccheri glielo forniscono. Infatti la candida per crescere necessita di nutrirsi di glucidi. Il consumo di zucchero bianco abbassa le nostre difese immunitarie proprio perché altera il pH corporeo. Questi due fattori modificano l’ambiente interno e sbilanciano la flora batterica intestinale contribuendo così allo sviluppo della candida.
Saranno da sospendere i cibi ricchi di glucidi o di carboidrati complessi e quelli che contengono zucchero bianco, e quindi saccarosio.
Facciamo degli esempi concreti.
La frutta soprattutto quella più zuccherina è da evitare in presenza di candidosi. Inoltre i cereali sono composti da zuccheri complessi chiamati amidi che possono diventare un nutrimento per la candida e vanno ridotti al minimo. In particolare i cereali raffinati come il riso bianco e la pasta di grano bianco sono quelli più soggetti ad aggravare la situazione in caso di candidosi.
Il pane, la pizza e i prodotti da forno, soprattutto quelli dolci, sono anche essi da evitare.
Le bevande zuccherate e in particolare la birra che è creata grazie alla fermentazione deve essere sospesa nella dieta anti-candida.
Un protocollo dietetico potrebbe prevedere per le prime 2 settimane gli zuccheri dovrebbero non superare i 60 gr al giorno (valutando ovviamente una media in base all’età, al sesso e al attività che viene svolta).
Il regime alimentare a basso contenuto di carboidrati e zuccheri potrà essere applicato ogni qualvolta la candida si sviluppa e comunque, onde evitare recidive, si dovrà mantenere un indice glicemico medio nella scelta degli alimenti. Che poi, al di là della candida albicans, dovrebbe essere mantenuto sempre.
Al prossimo articolo,
Dott.ssa Marta Rovere
Le informazioni contenute in questo sito sono presentate a solo scopo informativo, in nessun caso possono costituire la formulazione di una diagnosi o la prescrizione di un trattamento, e non intendono e non devono in alcun modo sostituire il rapporto diretto medico-paziente o la visita specialistica. Si raccomanda di chiedere sempre il parere del proprio medico curante e/o di specialisti riguardo qualsiasi indicazione riportata. Se si hanno dubbi o quesiti sull’uso di un farmaco è necessario contattare il proprio medico.